Содержание статьи:
1. Как происходит пересадка костного мозга
2. Донор для пересадки костного мозга
3. Что происходит после пересадки костного мозга
4. Пересадка костного мозга в Израиле
Первая успешная операция по пересадке костного мозга, необходимая для терапии многих ранее считавшихся неизлечимыми заболеваний, была проведена сравнительно недавно, в 1968 году. Выполнение такой трансплантации спасает ежегодно жизни тысяч людей. Это всего лишь третья часть пациентов, которым она необходима. 70% больных из-за того, что невозможно найти полностью совместимого донора, остаются без помощи. Применяют её в лечении таких опасных патологий, как:
- Серьёзные нарушения иммунитета;
- Множественные миеломы;
- Лимфомы Ходжкина и лимфогранулематоз;
- Апластическая анемия;
- Лейкоз или рак крови и некоторые другие видов злокачественных опухолей.
Эта тяжёлая операция считается методом последнего шанса и проводится только в самых крайних случаях. Специалисты прибегают к трансплантации тогда, когда все другие способы лечения серьёзных заболеваний были испробованы неоднократно и не дали каких-либо результатов. Связано это с тем, что данная дорогостоящая процедура несёт для организма пациента большие риски. Оправдана она только тогда, когда пациента без неё ждёт летальный исход.
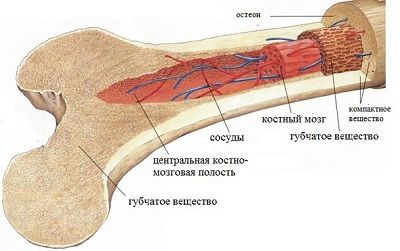
В случае потери костным мозгом способности к произведению новых кровяных клеток, необходимых для борьбы с тяжёлыми заболеваниями, требуется их замена на здоровые. Она проводится одним из трёх способов:
- Аллогенный, при котором донором выступает посторонний человек, подходящий больному по ряду признаков;
- Аутологичный. Для пересадки используются собственные здоровые клетки костного мозга пациента, взятые до химиотерапии;
- Сингенный, наиболее редкий метод. При нём материал для трансплантации берётся от однояйцевого близнеца пациента.
Способ пересадки выбирается врачом-трансплантологом с учётом различных факторов. Во внимание должны приниматься наличие подходящего донора, общее состояние и возраст пациента, а также вид поразившего его рака. Меньшее количество побочных эффектов вызывает аутологичная трансплантация, однако она при некоторых онкологических заболеваниях бывает недостаточно эффективной. Оперативное вмешательство такого типа состоит из нескольких этапов:
· Подготовка пациента, заключающаяся в проведении интенсивных курсов химиотерапии, разрушающих все клетки костного мозга. Этот этап считается при данной процедуре одним из самых длительных и сложных. Он продолжается приблизительно неделю. Во время его проведения происходит подготовка костных тканей к заселению здоровыми клетками;
· Обработка полученного биологического материала и собственно его пересадка. Процедура, сходная по методу проведения с переливанием крови, длится не более часа. Для снижения рисков возникновения таких побочных эффектов, как анафилактический шок или аллергия, пациенту перед ней вводят большое количество противовоспалительных и антигистаминных препаратов;
Нейтропения (снижение иммунитета). Продолжительность его составляет около месяца. Он считается самым опасным для пациента. Иммунная система человека в это время практически перестаёт работать, так как пересаженные стволовые клетки не могут прижиться сразу. На данном этапе требуется полная изоляция больного от любых инфекций. Это снижает риск возникновения возможных осложнений;
Приживление костного мозга. Во время его общее состояние пациента постепенно улучшается. У него перестают проявляться признаки инфекционных заболеваний, нормализуется температура;
Этап после приживления может длиться от пары месяцев до нескольких лет. В этот период восстанавливающаяся иммунная система может не справиться с возникшим инфицированием, поэтому пациенту необходимо находиться под амбулаторным наблюдением докторов.
Для того, чтобы данная операция прошла с наибольшим успехом, требуется высококвалифицированная медицинская команда, специалисты из которой смогут правильно и быстро отреагировать на любые отклонения в ходе лечения. Врачей и медсестёр, выполняющих процедуру трансплантации, учат немедленному определению возникающих в ходе её побочных эффектов и всем возможным способам правильного их решения. Именно поэтому правильный выбор медицинского центра, где делают эту операцию, очень важен.
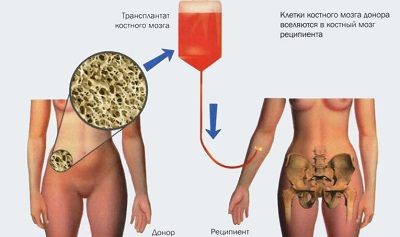
Подбор подходящего для трансплантации донора это длительный, вызывающий множество сложностей процесс, являющийся во время проведения данной процедуры самым значительным ограничением. Для него используется один из трёх вариантов:
1. Аутотрансплантация, при которой необходимый для операции биоматериал получают непосредственно от пациента;
2. Сингенная трансплантация, когда донором становится его однояйцевый близнец;
3. Аллотрансплантация при которой клетки костного мозга берутся от сходного по всем генетическим параметрам постороннего человека или кровного родственника.
Перед проведением такого оперативного вмешательства в Израиле в обязательном порядке выполняются иммунногистохимические исследования, дающие возможность определить, какой из доноров лучше всего подойдёт для этой процедуры. В случае невозможности использования мозга самого пациента (при лейкозах) поиск донора осуществляется через банк хранения органов этой страны или западноевропейских государств и США.
Когда подходящий генетически материал найден и доставлен пациенту, начинается процедура пересадки. Опасность использования донорских клеток, взятых от постороннего человека, в том, что велика возможность их отторжения.
После проведённой процедуры трансплантации жизнь пациента значительно меняется. В период между вливанием стволовых клеток и их приживлением у больного наблюдается сильная панцитопения. Это резкое снижение количества всех кровяных телец. Для восполнения их дефицита требуется заместительная терапия, заключающаяся в постоянных переливаниях крови.
Кроме этого, из-за уменьшения уровня лейкоцитов падает сопротивляемость организма человека инфекциям. Из-за этого пациент должен находиться в такой палате, где соблюдается режим полной стерильности. Медперсонал и посещающие его родственники заходят в неё в специальных костюмах, масках и медицинских перчатках, предотвращающих возможность инфицирования.
Даже после того, как донорские стволовые клетки примут на себя кроветворную функцию, у человека из-за перенесённой химиотерапии сохраняется ощущение сильной усталости и слабости. Может возникнуть отторжение чужого костного мозга. Чтобы избежать этого, пациенту необходим приём иммунодепрессантов, блокирующих выработку пересаженными здоровыми клетками антител.
После того, как больной возвратится к обычному образу жизни, ему также необходимо уделять повышенное внимание защите от различных инфекций.
Реабилитационный период, продолжающийся от 1 до 1,5 месяцев, начинается сразу после проведения процедуры трансплантации. Всё это время пациент находится в специальной антибактериальной камере под пристальным наблюдением врачей-гомеологов. В это время человеку необходим приём большого количества антибиотиков и противовирусных препаратов, снижающих риск возникновения инфицирования организма. Выписывается пациент только в том случае, если в течение определённого периода времени не наступило отторжение донорского материала.
Также при реабилитации необходимо симптоматическое лечение, снижающее проявление побочных эффектов химиотерапии, таких как склонность к внутренним и наружным кровотечениям, быстрая утомляемость, тошнота и рвота. Квалифицированный персонал клиник следит за общим состоянием пациента и проводит мониторинг работоспособности всех жизненно важных органов. После выписки из стационара восстановительный период продолжается ещё приблизительно полгода. Всё это время человек должен находиться неподалёку от клиники и проходить плановые медицинские осмотры.
На пути выздоровления стоят две угрозы. Первая заключается в том, что в течение 2-3 постоперационных месяцев организм человека практически полностью лишён иммунной системы, а вторая угроза - это возможное отторжение трансплантата. В это время малейшее инфицирование приводит к летальному исходу. Для полного восстановления иммунитета требуется около года. В том случае, когда пациент начинает чувствовать ухудшение самочувствия, его госпитализируют повторно. Для того, чтобы процесс реабилитации прошёл успешно, специалисты советуют применять следующие терапевтические методы:
· После трансплантации костного мозга при лейкемии у человека длительное время сохраняются такие негативные признаки, как кровоточивость дёсен, частые и длительные простудные заболевания, а также необоснованное появление синяков в любой части тела. Могут возникать и внутренние кровотечения. Это вызывается тем, что в его крови сохраняется большое количество бластов - незрелых белых клеток. Чтобы снизить риск развития этих побочных эффектов, человеку рекомендуется совмещать полноценный отдых с занятиями посильными видами спорта. Также специалисты рекомендуют соблюдение соответствующей диеты и ограничение пребывания на открытом солнце;
· У больных апластической анемией после проведения пересадки костного мозга сохраняется сильная одышка и быстрая утомляемость, вызываемые даже незначительными нагрузками. Также высок риск возникновения как внутренних, так и наружных кровотечений, остановить которые очень трудно. Пациентам с выполненной трансплантацией при этом заболевании рекомендованы занятия неконтактными видами спорта. Также специалисты советуют им обращать усиленное внимание на соблюдение правил личной гигиены и избегание любых контактов с больными людьми. При самых незначительных признаках инфицирования следует обращаться к врачу;
· Больным с лимфомами после проведённой трансплантации грозит дальнейшее продолжение увеличения лимфоузлов на протяжении длительного времени. Им тоже рекомендуются занятия посильными видами спорта и соблюдение соответствующей диеты, подобранной специалистом.
В стране имеется ряд крупных медицинских центров, в которых выполняется процедура трансплантации. У персонала огромный опыт проведения данной операции при самых разных заболеваниях. В израильских клиниках пересадка выполняется в следующих онкоцентрах:
- Государственная больница имени Хаима Шиба. В ней специалистами разрабатываются наиболее грамотные диагностические программы;
- Клиника Ихилов, врачи которой добились минимального травмирования здоровых тканей. Это является очень важным для процесса дальнейшего выздоровления;
- В онкоцентре сети клиник Ассута при госпитализации больному предоставляются расширенные первичные консультации.
Каждый год в Израиле проводятся и экспериментальные оперативные вмешательства такого типа. Они позволяют увеличивать срок жизни пациента при считавшихся ранее неизлечимыми заболеваниях. Перед трансплантацией во всех выполняющих её онкоцентрах этой страны для каждого больного проводится обязательное подготовительное лечение. Оно состоит из курсов радио- и химиотерапии, с помощью которых уничтожаются мутировавшие клетки крови, а также детоксикации, направленной на полное очищение организма.
Операция по пересадке костного мозга в Израиле осуществляется прошедшими специальную подготовку специалистами. Для врачей-онкологов, выполняющих процедуру трансплантации, широко распространена практика стажировки, проводимой в ведущих медицинских центрах США, занимающихся данной проблемой. Это даёт израильским специалистам возможность овладеть всеми возможными методами выполнения операции.
Также гематологи этой страны являются первыми, кто начал применять при аллогенной трансплантации пересадку стволовых клеток. При проведении процедуры таким методом донором может быть любой человек. Кровное родство здесь не играет никакой роли.
Особенности и преимущества замены костного мозга в Израиле заключаются в следующем:
· Огромный опыт врачей гематоонкологов из крупных клиник, в которых ежегодно проводится до 200 операций по пересадке костного мозга при разных заболеваниях. Процент успешных трансплантаций в израильских медицинских центрах заслуженно считается одним из самых высоких в мире;
· Возможность быстрого поиска донора для аллогенной трансплантации в связи с тем, что во всех клиниках имеются собственные банки органов. Помимо этого хорошо развито сотрудничество с Международным банком, содержащим сведения о людях, готовых сдать для спасения человека костный мозг;
· В палатах пациентов, перенёсших эту тяжёлую процедуру, имеется новейшее оборудование. Люди после операции уязвимы для всевозможных инфекций, так как их иммунная система функционирует недостаточно эффективно. Для них предусмотрены отдельные стерильные камеры, имеющие особые системы фильтрации и вентиляции воздуха от микробов.
-----------------------------------------------------------------------------------------------------------------------------------------------
По вопросам проведения пересадки костного мозга или лечения в Израиле звоните нам по тел. +7-495-150-90-20 (Россия) или оставьте заявку на бесплатную консультацию или же напишите нам на электронную почту info@lechimvizraile.ru
Мы свяжемся с вами в самое ближайшее время!
--------------------------------------------------------------------------------------------------------------------------------------------
Цены на пересадку костного мозга в Израиле
--------------------------------------------------------------------------------------------------------------------------------------------
Отзывы о пересадке костного мозга
-------------------------------------------------------------------------------------------------------------------------------------------